⚫ 基礎介紹
女性在更年期(menopause)前後經歷卵巢功能衰退與雌激素快速下降,這不僅造成血管舒縮症狀 (面潮紅、盜汗) 與泌尿生殖道不適 (反覆性尿道炎、萎縮性陰道炎),更是多器官老化(organ aging)加速的轉捩點。
雌激素原本透過雌激素受體訊號維持血管內皮一氧化氮生成、抑制慢性發炎、調控粒線體能量代謝與抗凋亡路徑,並影響骨骼、脂肪分佈、葡萄糖代謝及神經傳導。雌激素對女性的保護功能,在進入更年期時,所有器官組織開始出現加速老化現象。心血管、骨骼肌骨系統、代謝與腦部功能等領域常出現同時期的「老化樣」變化。(註1-3)
⚫ 心血管老化: 女性的中風機會,高於男性
在心血管系統方面,更年期後動脈彈性下降、脈波傳導速度上升、內皮功能受損,使「血管老化」表現提早並加速。以 SWAN Heart 研究為代表的縱向資料顯示,頸股脈波傳導速度在停經前後的特定一年內出現顯著加速,提示更年期過渡期是血管功能重塑的關鍵窗 (註4)。 這類變化可能與雌激素下降後抗氧化與抗發炎的能力減弱、平滑肌與膠原/彈力纖維重塑、以及自主神經與內皮介質失衡相關。(註12)
荷爾蒙治療在血管老化中的角色需以「時機與族群」理解。研究指出:若在停經後,早期開始服用賀爾蒙,對亞臨床動脈粥樣硬化進展(以頸動脈內中膜厚度衡量)可能較有利;若在停經多年後才開始,效果不明顯。因此,越早開始補充賀爾蒙,對心血管健康幫助越大。(註5)
其他研究則指出: 在較高平均年齡、不同製劑與途徑情境下,顯示雌激素合併黃體素的整體風險—效益並不支持用於心血管疾病的初級預防;即使雌激素單用也需要審慎解讀其不同結局的利弊。(註6-7)
因此,現代共識強調:荷爾蒙治療主要用於中重度症狀(如血管舒縮症狀、GSM)與特定族群的骨鬆預防,並依年齡、停經年數、血栓/乳癌/心血管風險與治療目標個別化。(註1)
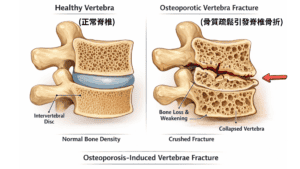
⚫ 骨骼關節老化: 女性脊椎骨折的機率高於男性
骨骼關節系統老化在停經後尤為突出。雌激素缺乏會提高破骨細胞活性、延長其存活並抑制成骨,造成骨量快速流失;此機轉在停經早期尤為明顯,進而增加骨質疏鬆與脆弱性骨折風險。(註3 )
女性一生的骨質密度,大約在35歲達到高峰,之後每年大約流失1% 的骨質。而進入更年期之後,前十年大約每年流失2-3%。更年期的骨質流失是非常常見、而且「速度會突然變快」的一段時期,核心原因是雌激素下降,讓骨骼的「分解速度 > 生成速度」,因此骨密度快速下降,骨折風險上升。(圖1 )
⚫ 肌肉老化: 女性更容易感受到肌力下降
女性肌肉量大約在20~30歲:肌肉量與肌力最巔峰(最佳狀態)。在30-35歲後:開始緩慢下降(如果沒有規律阻力訓練會更明顯)。於40歲後:下降速度更明顯。更年期前後(約45~55歲):肌肉流失與脂肪增加常會「加速」。(圖2)
更年期之後,肌少症(sarcopenia)與停經互相影響:雌激素下降與活動量減少、胰島素阻抗上升、慢性低度發炎等因素,促成肌蛋白合成訊號減弱、肌纖維修復與粒線體功能受損,導致功能性衰退與跌倒風險上升。而骨質疏鬆與肌少症相互加乘,形成「骨肌聯動」的老化惡性循環。(註8)
針對更年期女性的策略通常以阻力訓練、足量蛋白質與維生素 D、以及在合適人群中審慎考慮荷爾蒙治療或抗骨鬆藥物為核心,以同時改善骨密度與身體功能。(註1,8)
⚫ 體脂肪增加:女性體脂肪增加比男性更快
更年期轉換期女性常出現體脂率上升與脂肪重新分布,表現為腹部與內臟脂肪增加,即使體重變化不大,也可能出現「外表不變、體脂上升」的情況。縱向研究顯示,進入更年期後總體脂與內臟脂肪的增加較為明顯,並伴隨代謝減緩與脂肪消耗下降,使後續肥胖與高血糖的風險上升。(註9,註10)
女性的體脂肪比例,在40歲過後,體脂率開始逐漸上升,常與肌肉量下降、活動量減少有關。更年期前後(約45~55歲):體脂增加速度常變快,脂肪更容易集中在腹部與內臟。60歲以上,即使體重變化不大,因瘦體重持續流失,體脂率仍可能繼續上升。(圖3)
⚫ 代謝功能老化
代謝器官的老化軌跡亦常在更年期後被放大。經典綜述指出,更年期轉換與中央脂肪堆積、血脂譜朝動脈粥樣硬化方向改變、胰島素敏感性下降等「代謝症候群」特徵同時出現的比例上升,這些變化可部分解釋女性在停經後心血管事件風險的加速上升。(註2 )
代謝層面的變化也可能透過脂肪組織促發炎細胞激素增加、肝臟脂質處理失衡與血管內皮壓力上升,進一步促進系統性老化。由此,「體重與腰圍管理、規律運動、充足睡眠與壓力調控」不只是生活建議,而是針對更年期後代謝與血管老化的第一線介入。(註1-2)
⚫ 腦神經老化: 女性的老年癡呆機會,高於男性
腦部與神經系統方面,雌激素與海馬迴突觸可塑性、膽鹼能傳導與腦血流調控相關,因而被視為影響認知老化的重要因子。學界提出「關鍵期假說」(critical period hypothesis),認為荷爾蒙治療若在更年期早期開始治療,可能對部分認知域(如語文記憶)更有機會受益;但在年長或停經已久的族群,效益不確定甚至可能有害。(註13)
醫學研究顯示在 65 歲以上女性使用雌激素合併黃體素,整體認知結局未改善,且有失智風險增加的訊號,凸顯「起始年齡、停經年數、製劑與途徑」對腦老化風險—效益平衡的重要性。(註14)
更年期後雌激素快速下降,可能影響腦能量代謝、氧化壓力與神經發炎,並與阿茲海默症相關。女性終其一生,罹患阿茲海默症的機會,高於男性。
臨床與流行病學研究提出「時機假說」:雌激素暴露對腦部影響可能因年齡與更年期階段而異,過早失去卵巢功能(如停經前卵巢切除)與日後認知退化與失智風險增加一致相關,且在適當時機的荷爾蒙介入是否具保護性仍需個別化評估。(註15,註16)
⚫ 泌尿以及生殖系統老化
泌尿生殖系統則呈現更年期特異的黏膜與結締組織老化:陰道上皮變薄、糖原減少、微生態改變與局部發炎,使乾澀、灼熱、性交疼痛、反覆泌尿道感染等症狀更常見。國際共識建議以「更年期泌尿生殖症候群」(genitourinary syndrome of menopause, GSM)涵蓋陰道與泌尿道的症狀與體徵,並強調其與雌激素下降的關聯及長期照護需求。(註13)
⚫ 老化引起全身慢性發炎
抗衰老的醫學研究,有出現一個新名詞,稱為”Inflammaging(慢性發炎老化)”,是指的是:隨著年齡增加,身體出現一種長期、低度、持續性的慢性發炎狀態。它不像感染那樣劇烈,但會「慢慢累積傷害」,與許多慢性病和老化現象相關。而更年期會讓這個狀態變得更明顯,原因之一就是:雌激素下降後,免疫與發炎調控能力變弱。此外,停經後脂肪組織與免疫細胞互動改變,促發炎物質上升,可能同時影響血管壁、骨髓微環境與腦血管單位,進而推動多重器官功能下降。
而內臟脂肪不是單純的脂肪,它像一個「發炎器官」會分泌:發炎細胞激素(cytokines),以及促進胰島素阻抗的物質。所以會形成惡性循環:內臟脂肪↑ → 發炎↑ → 代謝更差 → 更容易肥胖。
⚫ 皮膚老化
雌激素對皮膚的功能包含:促進膠原蛋白生成,維持皮膚含水量(玻尿酸/黏多醣),支持皮膚屏障修復,改善血液循環與微血管供應,減少發炎與氧化壓力。
更年期雌激素下降後,皮膚就會出現「結構性老化」: 有兩大因素
- 膠原蛋白和玻尿酸流失: 造成皮膚彈性變差、毛孔更明顯、法令紋、木偶紋更深、臉部輪廓下垂。
- 保水力下降: 雌激素下降會讓皮膚的皮脂分泌減少、角質層屏障變薄、水分流失增加。因此更年期的女性容易發生: 乾癢、脫皮、上妝不易、刺痛、泛紅。
女性的膠原蛋白在20-30歲處於巔峰狀態。皮膚緊緻有彈性、修復快。進入30歲後,膠原蛋白生成逐漸下降,可能開始出現眼周細紋與回彈變慢。
40歲時流失更明顯,皮膚支撐力變弱,乾燥、鬆弛與紋路加深會逐漸出現。
更年期前後因雌激素快速下降,膠原蛋白流失加速,容易出現臉部下垂、法令紋加深與膚質變薄。
60歲後膠原蛋白維持較低水平,皮膚更脆弱、彈性下降,皺紋與鬆弛感更明顯。因此,膠原蛋白的變化是「逐年下降」,而更年期是加速老化的重要轉折點。(圖4)
⚫ 結論:
更年期對女性的影響,是全身性的影響。全身的器官,幾乎全數受到影響。女性進入更年期後,就進入「加速衰老」的階段。加速衰老的意思是: 40歲過後,就開始老化,但是進入更年期後,會衰老得更快。加速衰老的過程會對心血管、脊椎、骨骼關節、眼睛、大腦、體能、泌尿道、生殖道,產生嚴重的健康衝擊。
女性如何在更年期階段,學習更年期對健康的影響,並且學習調理,對一生的健康至為重要。
參考文獻
1. Faubion SS, Crandall CJ, Davis SR, et al. The 2022 hormone therapy position statement of The North American Menopause Society. Menopause. 2022;29(7):767-794.
2. Carr MC. The emergence of the metabolic syndrome with menopause. J Clin Endocrinol Metab. 2003;88(6):2404-2411.
3. Riggs BL, Khosla S, Melton LJ 3rd. Sex steroids and the construction and conservation of the adult skeleton. Endocr Rev. 2002;23(3):279-302.
4. Samargandy S, Matthews KA, Brooks MM, et al. Arterial stiffness accelerates within 1 year of the final menstrual period: the SWAN Heart Study. Arterioscler Thromb Vasc Biol. 2020;40(4):1001-1008.
5. Hodis HN, Mack WJ, Henderson VW, et al. Vascular effects of early versus late postmenopausal treatment with estradiol. N Engl J Med. 2016;374(13):1221-1231.
6. Rossouw JE, Anderson GL, Prentice RL, et al; Writing Group for the Women’s Health Initiative Investigators. Risks and benefits of estrogen plus progestin in healthy postmenopausal women: principal results from the Women’s Health Initiative randomized controlled trial. JAMA. 2002;288(3):321-333.
7. Anderson GL, Limacher M, Assaf AR, et al; Women’s Health Initiative Steering Committee. Effects of conjugated equine estrogen in postmenopausal women with hysterectomy: the Women’s Health Initiative randomized controlled trial. JAMA. 2004;291(14):1701-1712.
8. Buckinx F, Aubertin-Leheudre M. Sarcopenia in menopausal women: current perspectives. Int J Womens Health. 2022;14:805-819.
9. Lovejoy JC, Champagne CM, de Jonge L, Xie H, Smith SR. Increased visceral fat and decreased energy expenditure during the menopausal transition. Int J Obes (Lond). 2008;32(6):949-958. doi:10.1038/ijo.2008.25.
10. Greendale GA, Sternfeld B, Huang MH, Han W, Karvonen-Gutierrez C, Ruppert K, et al. Changes in body composition and weight during the menopause transition. JCI Insight. 2019;4(5):e124865. doi:10.1172/jci.insight.124865.
11. Maki PM. Hormone therapy and cognitive function: is there a critical period for benefit? Neuroscience. 2006;138(3):1027-1030.
12. Shumaker SA, Legault C, Rapp SR, et al; WHIMS Investigators. Estrogen plus progestin and the incidence of dementia and mild cognitive impairment in postmenopausal women: the Women’s Health Initiative Memory Study: a randomized controlled trial. JAMA. 2003;289(20):2651-2662.
13. Portman DJ, Gass ML; Vulvovaginal Atrophy Terminology Consensus Conference Panel. Genitourinary syndrome of menopause: new terminology for vulvovaginal atrophy from the International Society for the Study of Women’s Sexual Health and the North American Menopause Society. Menopause. 2014;21(10):1063-1068.
14. Moreau KL. Intersection between gonadal function and vascular aging in women. J Appl Physiol (1985). 2018;125(6):1881-1887.
15. Henderson VW. Windows into the therapeutic opportunities for estrogen and Alzheimer’s disease risk. Ann N Y Acad Sci. 2010;1205:1-9.
16. Rocca WA, Grossardt BR, Shuster LT. Oophorectomy, estrogen, and dementia: a 2014 update. Mol Cell Endocrinol. 2014;389(1-2):7-12.
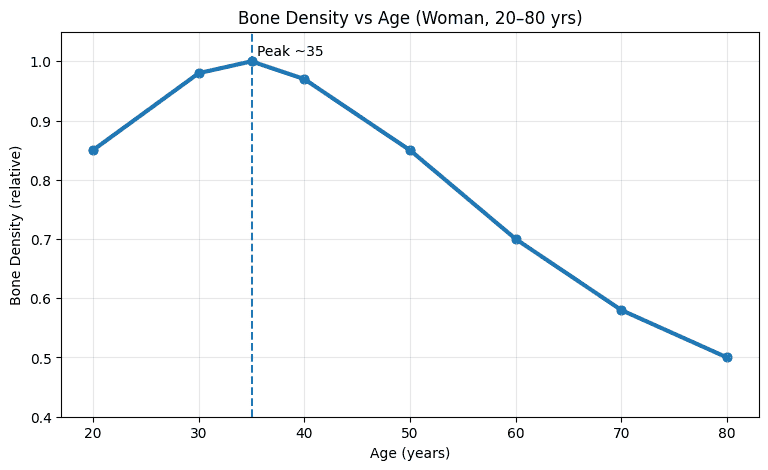
圖1. 女性一生的骨質密度,大約在35歲達到高峰,之後每年大約流失1% 的骨質。而進入更年期之後,前十年大約每年流失2-3%。
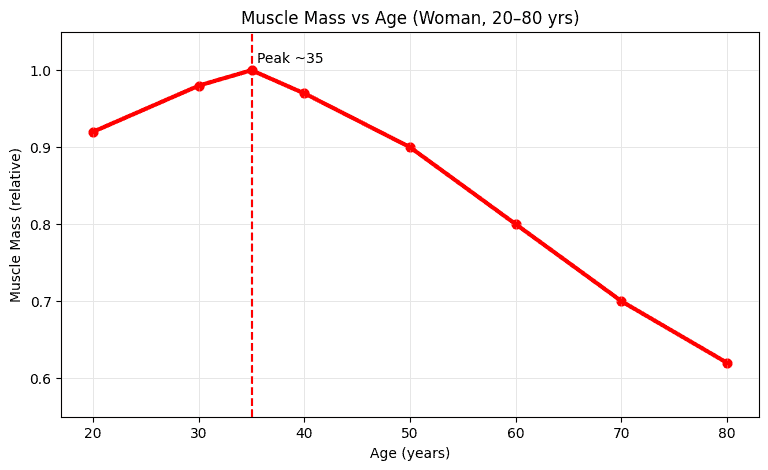
圖2. 女性肌肉量大約在20~30歲:肌肉量與肌力最巔峰(最佳狀態)。在30-35歲後,開始緩慢下降,每年流失1% 的肌肉。於40歲後:下降速度更明顯。更年期前後(約45~55歲),肌肉流失與脂肪增加常會「加速」,每年大約流失2%。
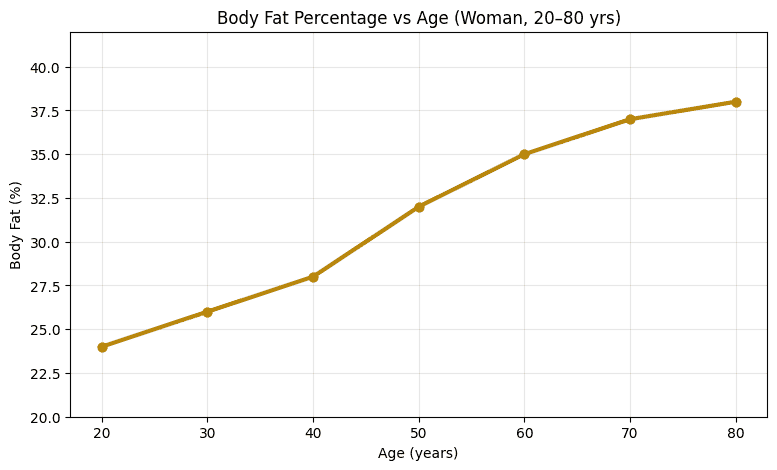
圖3. 女性的體脂肪比例,在40歲過後,體脂率開始逐漸上升,常與肌肉量下降、活動量減少有關。更年期前後(約45~55歲):體脂增加速度常變快,脂肪更容易集中在腹部與內臟。
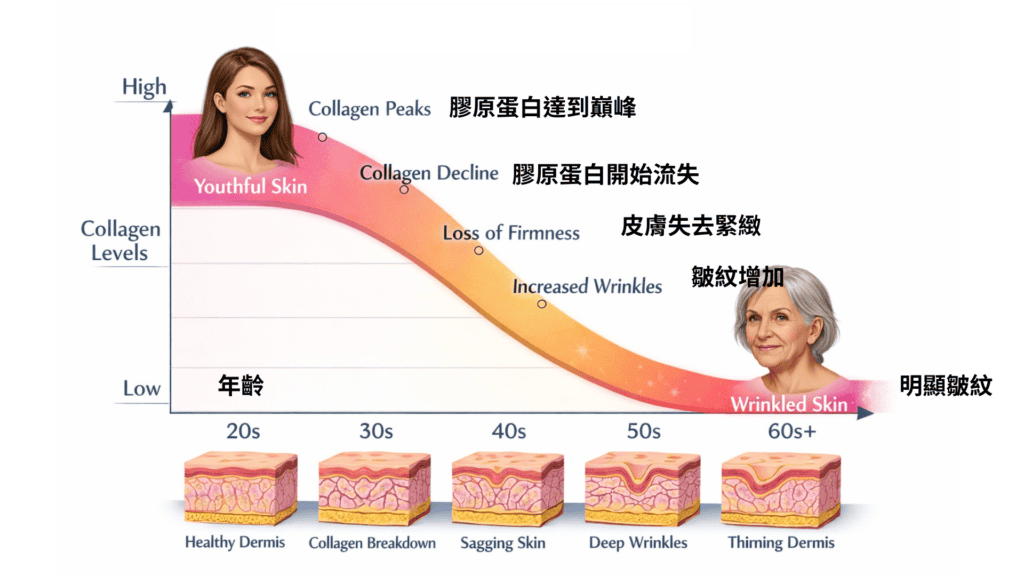
圖4. 女性的膠原蛋白在20-30歲處於巔峰狀態。進入30歲後,膠原蛋白生成逐漸下降。40歲時流失更明顯,皮膚支撐力變弱,乾燥、鬆弛與紋路加深會逐漸出現。
更年期前後因雌激素快速下降,膠原蛋白流失加速。60歲後膠原蛋白維持較低水平,皮膚更脆弱、彈性下降,皺紋與鬆弛感更明顯。